Mancha de vinho do porto
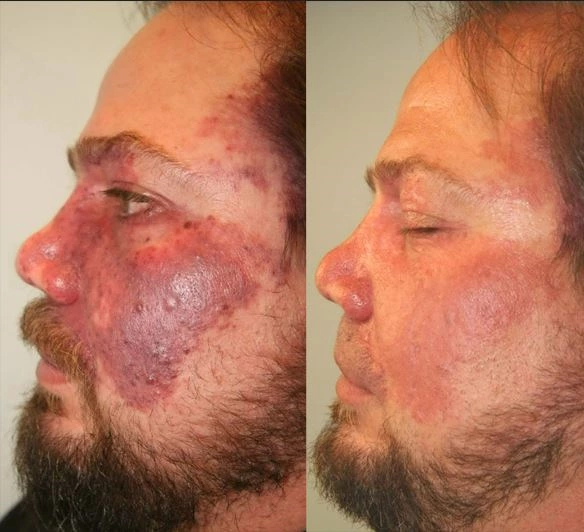
Mancha de vinho do porto
Mancha Vinho do Porto (PWS)
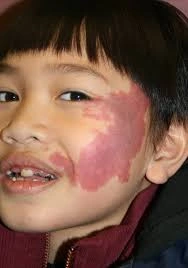
Mancha Vinho do Porto (PWS) , também conhecida como nevo flammeus ou malformação capilar, é uma placa relativamente plana e raramente elevada, composta de capilares dilatados. É uma malformação capilar congênita.
Etiologia e Patogênese
A etiologia e patogênese da PWS são desconhecidas. Acredita-se geralmente que ela resulta de erros na expressão gênica, tradução ou síntese de proteínas durante o desenvolvimento embrionário, com fatores genéticos envolvidos. Ela geralmente aparece no nascimento ou logo depois e cresce em proporção ao corpo, nunca regredindo. A incidência é de 0,3% a 0,5% em recém-nascidos. A PWS é geralmente esporádica, mas casos familiares foram relatados, com herança autossômica dominante. Alguns pacientes desenvolvem PWS mais tarde na vida, possivelmente desencadeada por trauma, anticoncepcionais orais ou exposição prolongada ao sol. Os capilares nas lesões são dilatados, mas têm células endoteliais normais, e a coloração imuno-histoquímica não consegue distingui-los dos capilares dérmicos normais. No entanto, a coloração da proteína S100 mostra uma redução significativa nas terminações nervosas simpáticas nos vasos dérmicos superficiais, o que pode estar relacionado a alterações na tensão vascular e dilatação capilar.
Manifestações clínicas
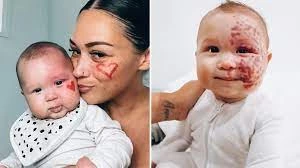
A PWS ocorre comumente em bebês ou crianças, com taxas semelhantes em homens e mulheres. As lesões geralmente aparecem no rosto, pescoço e couro cabeludo, geralmente unilaterais, mas às vezes bilaterais, ocasionalmente envolvendo membranas mucosas. A maioria das PWS é muito superficial, com uma profundidade média de 0,46 mm. Novas lesões se apresentam como manchas vermelhas bem definidas, que podem aparecer em qualquer lugar do corpo, mas 90% ocorrem na cabeça e no pescoço, especialmente no primeiro e segundo ramos do nervo trigêmeo. Inicialmente, as lesões são rosadas e gradualmente tornam-se vermelho-escuras ou roxas com a idade. A mudança de cor não está relacionada à profundidade ou espessura dos vasos. Com o tempo, os vasos se tornam tortuosos e dilatados, engrossando as lesões e dando uma aparência de paralelepípedo, às vezes formando nódulos. Estudos mostram que, aos 46 anos, cerca de dois terços dos pacientes desenvolvem espessamento da pele e formação de nódulos, geralmente começando por volta dos 37 anos. Os nódulos podem facilmente ulcerar e sangrar. Mesmo na infância, a PWS pode desenvolver granulomas piogênicos. As lesões geralmente persistem por toda a vida e raramente regridem espontaneamente. A PWS também pode causar hipertrofia da pele subjacente, tecidos moles e ossos.
Além de preocupações estéticas, a PWS pode estar associada ao glaucoma (com 45% de chance se envolver o ramo superior do nervo trigêmeo), ulceração, sangramento e infecções secundárias. Cerca de 9,5% dos pacientes com PWS facial têm anormalidades nos olhos ou no sistema nervoso, com lesões maiores mais propensas a ter complicações sistêmicas.
Sob videomicroscopia in vivo, a PWS mostra dois tipos: (1) alças vasculares tortuosas, superficiais e dilatadas (tipo spot); (2) plexo vascular superficial, paralelo e dilatado (tipo ring). Algumas lesões têm características de ambos os tipos. O primeiro tipo responde melhor ao tratamento com laser de corante pulsado, enquanto o segundo tipo é mais profundo e tem vasos de conexão entre o plexo vascular dilatado e paralelo.
Características Patológicas
Microscopicamente, as lesões de PWS mostram capilares dilatados agrupados e células endoteliais maduras na derme superior e média. A dilatação capilar aumenta com a idade e pode se estender para a derme profunda e tecido subcutâneo sem proliferação de células endoteliais. Ao redor dos vasos estão fibras de colágeno dispostas frouxamente, e o lúmen é preenchido com glóbulos vermelhos. Na infância, não há anormalidades significativas; na idade adulta, apenas dilatação vascular subpapilar é vista.
Diagnóstico e Diagnóstico Diferencial
O diagnóstico é baseado na presença de manchas vermelhas ou vermelho-escuras no nascimento ou que aparecem logo depois, aumentando com o crescimento do corpo e não regredindo espontaneamente.
O diagnóstico diferencial inclui:
- Hemangioma congênito precoce : o diagnóstico requer observação da progressão da lesão, que geralmente é rápida em hemangiomas.
- Mancha Vinho do Porto Infantil : Também conhecida como nevo simples, nevo flammeus ou malformação capilar mediana, geralmente envolvendo a testa, nariz, lábio superior, couro cabeludo occipital ou pálpebras. Geralmente rosa claro, ela normalmente desbota ou desaparece por volta de 1-2 anos de idade, exceto por lesões na linha média da testa ou área sacral.
Tratamento
- Tratamento cirúrgico : Para hemangiomas maiores ou tumores vasculares viscerais.
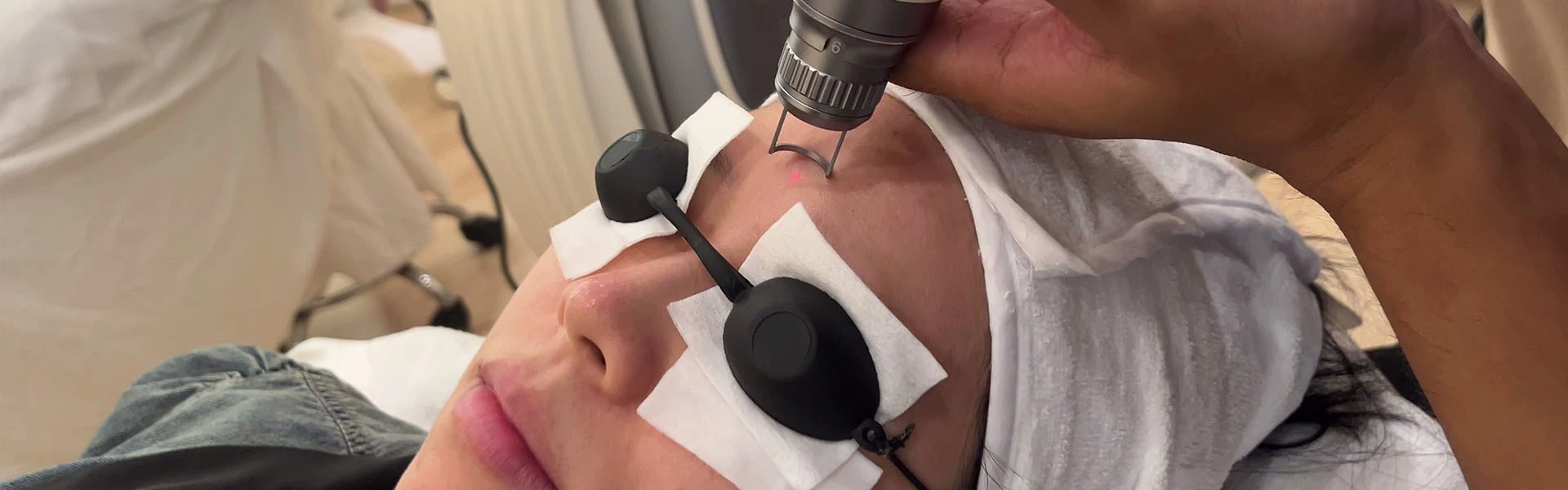
- Tratamento a Laser :
- Pulsed Dye Laser (PDL) : O padrão ouro para tratamento de PWS, com comprimentos de onda de 577 nm, 585 nm ou 595 nm, absorvido seletivamente pela oxihemoglobina com danos mínimos a outros componentes epidérmicos. Apesar do pico de absorção ideal para a oxihemoglobina ser de 420 nm, esse comprimento de onda penetra muito profundamente para atingir os vasos dérmicos. Comparado a 585 nm, 595 nm tem menos especificidade de absorção, mas penetra mais profundamente, tornando-o adequado para vasos mais profundos. As durações do pulso geralmente variam de 0,45 a 40 ms, com vasos finos em crianças melhor tratados com uma duração de pulso de 0,5 ms e vasos maiores com pulsos mais longos. A densidade de energia é geralmente de 5-10 J/cm2. Para aliviar a dor, anestésicos tópicos podem ser aplicados antes do tratamento. Os desfechos do tratamento são coloração mais escura da lesão e púrpura, com efeitos colaterais comuns, incluindo bolhas, hiperpigmentação pós-inflamatória, hipopigmentação, sensibilidade da pele e cicatrizes. O PDL é particularmente eficaz para pequenos capilares em crianças, mas menos eficaz para lesões proliferativas ou nodulares. Estudos mostram uma taxa média de melhora de 75% após 2,5 tratamentos. Geralmente, 5 a 10 tratamentos alcançam a eliminação ou melhora, com lesões superficiais respondendo mais rápido, alcançando 95% de melhora após 1 a 2 tratamentos. Adultos respondem menos favoravelmente, com cerca de 20% resistentes ao tratamento e uma taxa de melhora no primeiro tratamento de cerca de 50%. Os benefícios do tratamento precoce incluem melhora mais rápida, menos sessões de tratamento, menor área de lesão e menores requisitos de anestesia.
- Laser Nd : Eficaz para PWS resistente ou hipertrófica com penetração mais profunda e durações de pulso mais longas (1064 nm). Embora semelhante em absorção aos lasers de 585 nm, o laser de 1064 nm tem um coeficiente de absorção e dispersão absoluto mais baixo. As lesões de PWS geralmente estão 3-5 mm abaixo da derme, além do alcance do PDL, tornando comprimentos de onda mais longos viáveis. Os lasers Nd de pulso longo raramente causam púrpura, mas podem levar à formação de bolhas e cicatrizes. As durações típicas do pulso são de 10-50 ms, com densidades de energia de 40-120 J/cm2, intervalos de tratamento de 1-2 meses e 4-10 sessões necessárias.
- Laser de comprimento de onda duplo : combinando PDL e Ndlasers de pulso longo, onde o comprimento de onda do PDL corresponde muito ao pico de absorção da oxihemoglobina, mas tem eficácia limitada para vasos profundos e grandes devido ao seu comprimento de onda mais curto e penetração superficial. Os lasers de comprimento de onda duplo usam um modo de emissão sequencial, primeiro emitindo PDL para converter oxihemoglobina em metemoglobina, seguido por Ndlaser, melhorando significativamente a especificidade e eficácia do tratamento, ao mesmo tempo que reduz a púrpura e a cicatrização. As combinações típicas são durações de pulso de PDL de 0,25-10 ms, densidades de energia de 4-9 J/cm2; durações de pulso de laser de 1064 nm de 15-40 ms, densidades de energia de 20-60 J/cm2, com intervalos de saída de 500-1000 ms e intervalos de tratamento de 6-8 semanas, ajustados com base nas características da lesão e na resposta ao tratamento. Resfriamento contínuo com ar e anestésicos tópicos (por exemplo, 2% de lidocaína + 2% de creme de prilocaína) são necessários. Reações adversas incluem dor, eritema, edema, bolhas, hipopigmentação e cicatrizes.
- Laser Nd de frequência dobrada : Uma opção para PWS recorrente, com um comprimento de onda mais curto (532 nm) limitando a profundidade de penetração e causando mais efeitos colaterais, como alterações transitórias de pigmentação e cicatrizes, devido à alta absorção de melanina. É recomendado para PWS refratário com durações de pulso apropriadas para evitar púrpura.
- Luz Intensa Pulsada (IPL) : Uma luz pulsada de amplo espectro com boa eficácia, especialmente para lesões resistentes a PDL. Os parâmetros para o sistema LumenisOne incluem tratamento de pulso único com filtros de 560 nm/590 nm/640 nm, durações de pulso de 4-10 ms, densidades de energia de 12-22 J/cm2, tratamento de pulso duplo com filtros de 560 nm/590 nm, durações de pulso de 3,5-4,0 ms, densidades de energia de 17-30 J/cm2 e intervalos de pulso de 20-33 ms, com tratamentos a cada 20-40 ms.
Cuidados com a pele pós-laser Após o tratamento a laser, a barreira da pele fica comprometida, exigindo cuidados adequados com a pele após o tratamento e produtos médicos apropriados para reparar a pele danificada.
- Redução de Eritema e Exsudação : Dependendo da resposta imediata da pele após o tratamento, use máscaras contendo ingredientes anti-inflamatórios, hidratantes ou compressas frias com bolsas de gelo envoltas em gaze. Se a pele ficar branca após o tratamento, compressas frias por cerca de 30 minutos são recomendadas; para congestão e vermelhidão normais, 15 minutos são suficientes, evitando fricção. Para eritema, inchaço ou sangramento significativos, use compressas frias de solução de ácido bórico a 3% ou solução de furacilina a 5%.
- Reduzindo a resposta inflamatória e prevenindo a infecção : para prevenir a infecção da ferida pós-operatória, aplique pomada de mupirocina, pomada de eritromicina ou injeções de gentamicina topicamente. Para áreas de tratamento extensas e inflamação grave, a prednisona oral 10mg três vezes ao dia por três dias pode aumentar os efeitos anti-inflamatórios.
- Promovendo a cicatrização de feridas : O fator básico de crescimento de fibroblastos (BFGF) é um importante mitógeno que promove a cicatrização de feridas, o reparo de tecidos e a regeneração. Após o tratamento a laser, aplique gel ou spray de BFGF uniformemente na ferida para promover a cicatrização.
- Promovendo a regeneração e o reparo da pele : reconstruir a estrutura normal da pele e restaurar as funções fisiológicas são cruciais devido aos vários graus de danos à barreira lipídica da pele, estrato córneo, aquaporina, estrutura de parede de tijolos e camada basal. Usar produtos médicos adequados para cuidados com a pele com efeitos anti-inflamatórios e hidratantes por 3-6 meses após o tratamento é essencial.
- Proteção solar : Use chapéu de sol, roupas de algodão de manga comprida e use um guarda-chuva (de preferência com proteção UV) quando estiver ao ar livre. Aplique protetor solar com FPS alto (acima de 30) e proteção UVA (PFA ++ ou superior). Evite exposição prolongada ao sol entre 10h e 16h. Protetores solares eficazes e de alta segurança são necessários para evitar alterações de pigmentação pós-laser.
Outros tratamentos
- Radioterapia : O uso de irradiação superficial de raios X trata eficazmente hemangiomas capilares.
- Crioterapia : A crioterapia com nitrogênio líquido, adaptada ao tamanho e formato das lesões, é usada principalmente para hemangiomas capilares, mas pode causar cicatrizes.
- Terapia Fotodinâmica : Uma opção de tratamento emergente para PWS, potencialmente se tornando a direção futura. Envolve a injeção de um fotossensibilizador no sangue, formando uma alta concentração nos vasos e, em seguida, usando um comprimento de onda específico de luz laser para produzir espécies reativas de oxigênio, causando danos às células endoteliais e destruição da parede do vaso, poupando os tecidos circundantes. Fotossensibilizadores como derivados de hematoporfirina (HpD) ou éter monometílico de hematoporfirina (HMME) são usados após um teste cutâneo. HpD ou HMME é injetado intravenosamente a 4,5-5,5 mg/kg, seguido de irradiação a laser. Os intervalos de tratamento são geralmente em torno de um mês, com HpD-PDT exigindo um mês de evitação da luz e HMME-PDT precisando de 1-2 semanas. Ideal para lesões rosadas em crianças, menos eficaz para lesões espessas e roxas e traz risco de cicatrizes com exposição prolongada ao laser. A HMME-PDT apresenta reações pós-operatórias mais brandas, períodos de cicatrização mais curtos, maior segurança e períodos mais curtos de prevenção à luz em comparação à HpD-PDT.
Recursos adicionais
Source: Mancha de vinho do porto

 Fornecedor de Máquinas Faciais - Ciellulu Laser
Fornecedor de Máquinas Faciais - Ciellulu Laser